- Definizione
- Cause di parto pretermine
- Predire il parto pretermine
- Terapia medica della minaccia di parto pretermine
- Terapia chirurgica: il cerchiaggio
Definizione
Il parto pretermine (o prematuro) secondo la classificazione dell’OMS (Organizzazione Mondiale della Sanità) è quel parto che avviene prima della 36° settimana di gravidanza. In realtà, i casi che hanno una maggiore importanza clinica sono quelli in cui il parto avviene prima della 32°settimana. La prematurità rappresenta una causa molto importante di patologia neonatale, con possibilità di danno neurologico, soprattutto nei sopravvissuti nati a bassissime epoche gestazionali (prima della 28° settimana).
Il limite di vitalità, cioè che distingue il parto pretermine dall’aborto, è molto sfumato. Infatti nei centri con terapia intensiva neonatale sono stati riportati rari casi di sopravvivenza anche di feti nati a 23 settimane di gestazione.
Causa di parto pretermine
Le cause di parto pretermine possono essere molteplici e si distinguono in due gruppi: spontaneo o iatrogeno (cioè effettuato per indicazione medica):
- infezioni vaginali (“vaginosi batterica”), che attivano una serie di processi infiammatori, che a loro volta scatenano le contrazioni uterine
- incontinenza cervicale: la cervice per cause iatrogene (ad esempio conizzazioni precedenti) o anatomiche si sfianca sotto il peso dell’utero e si apre, anche in assenza di attività contrattile
- malformazioni uterine, fibromiomi (solo se particolarmente voluminosi)
- polidramnios, cioè quando c’è un aumento notevole del liquido amniotico
- gravidanza multipla
- gestosi, ritardo di crescita
- emorragia da placenta previa, distacco di placenta
- rottura delle membrane
E’ importante non sottovalutare la presenza di attività contrattile in gravidanza se persistente, anche in assenza di dolore, e rivolgersi al medico per chiedere consiglio.
I segnali di parto pretermine vanno conosciuti da tutte le gestanti, vedi quali sono sul blog Medicitalia.
Predire il parto pretermine
Lo 0,6% delle donne in gravidanza partorisce prima della 32° settimana di gestazione. Non è semplice identificare questi casi, perchè solo nel 30% dei casi c’è nella storia della paziente un precedente parto pretermine o aborto tardivo.
Un metodo efficace per predire il parto pretermine è rappresentato dalla cervicometria, cioè la misurazione della lunghezza della cervice uterina, che viene eseguito per via transvaginale a 22-24 settimane.
I valori normali sono:
- almeno 15mm nelle gravidanze singole
- almeno 25mm nelle gravidanze gemellari
Un altro fattore che può essere valutato è la presenza del “funnelling“, cioè della dilatazione dell’orifizio uterino interno, che però di per sè non aggiunge niente alla capacità del test di predire il parto pretermine.
Nelle pazienti in cui la misurazione della cervice è al di sotto dei valori di normalità, esiste un rischio del 55% di avere un parto pretermine a bassa epoca gestazionale (sotto la 32°settimana). Per le pazienti in cui la misurazione supera tali valori il rischio è 0,6%, cioè pari alla popolazione generale. Dovranno comunque essere considerate ad alto rischio le donne con precedente parto pretermine.
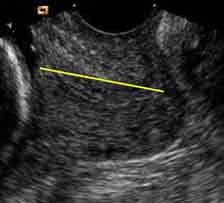
cervice regolare
Nei casi di cervicometria ridotta, il test per la ricerca della fibronectina nelle secrezioni vaginali fornisce importanti dati relativamente al rischio reale di parto pretermine, guidando la decisione del clinico in merito al ricovero ospedaliero ed alla somministrazione di terapia con tocolitici. Questo consente di ridurre i costi sanitari e di evitare alla paziente l’immobilizzazione forzata, una pratica non validata dalla medicina dell’evidenza.
Terapia medica della minaccia di parto pretermine
La terapia medica del parto pretermine comprende diversi tipi di farmaci. Tra i più usati ci sono gli antagonisti del recettore dell’ossitocina (atosiban), i beta-agonisti (ritodrina) e i calcio-antagonisti (nifedipina). In realtà per nessuno di questi farmaci è stata dimostrata una reale efficacia nè nel bloccare un vero travaglio di parto pretermine, nè nel migliorare la prognosi neonatale. Lo scopo di questi farmaci è soprattutto quello di prolungare la gravidanza per almeno 48 ore, il tempo necessario a trasferire la gestante in un centro attrezzato per la terapia intensiva neonatale e somministrare il farmaco che induce la maturazione polmonare (Betametasone).
Terapia chirurgica: il cerchiaggio
Il cerchiaggio è un intervento in cui si inserisce una sutura intorno al collo dell’utero allo scopo di rafforzarlo. Può essere eseguito come cerchiaggio d’elezione, cioè in donne ad alto rischio a 12-14 settimane, o come cerchiaggio terapeutico, al momento in cui si trova una cervicometria inferiore a 15mm. La sua efficacia nel prevenire il parto pretermine è molto discussa, ma in casi selezionati può essere utile, soprattutto quando si sospetti un’incontinenza cervicale.
Le linee guide del Royal College (del maggio 2011) affermano che il cerchiaggio di elezione andrebbe applicato alle donne con storia di almeno 3 precedenti parti pretermine. Il cerchiaggio non è indicato in donne senza precedenti parti prematuri, in caso di riscontro di cervicometria inferiore ai 25mm. In donne con uno o più precedenti parti pretermine l’intervento andrebbe effettuato per riscontro di cervicometria inferiore ai 25mm prima delle 24 settimane.
In caso di precedente parto pretermine, può essere offerta la possibilità di effettuare monitoraggio ecografico della lunghezza cervicale.
Il cerchiaggio è sconsigliato nella gravidanza gemellare, in quanto sembra addirittura essere associato ad un aumento del rischio di parto pretermine.
Non costuiscono una indicazione al cerchiaggio elettivo: precedente conizzazione, malformazioni uterine, precedenti raschiamenti.
Il cerchiaggio non aumenta il rischio di:
- corionamniotite
- rottura prematura delle membrane
- parto pretermine
- necessità di ricorrere all’induzione del parto
- taglio cesareo
Possibili complicanze dell’intervento:
- traumi cervicali, sanguinamento
- rottura delle membrane al momento dell’inserimento
- lacerazione cervicale, se il travaglio avviene con cerchiaggio in sede
La decisione di consigliare il riposo assoluto alla donna con cerchiaggio cervicale non deve essere presa di routine, ma individualizzata caso per caso.
La rimozione del cerchiaggio dovrebbe avvenire intorno alle 36-37 settimane, quando ormai il rischio di prematurità è sorpassato.
Vedi anche:
il progesterone per via vaginale riduce il rischio di parto pretermine in donne con cervicometria ridotta nella gravidanza singola.
